認知症と診断を受けたときに考えなければならないことは、ご本人の日常生活をどのように援助していくかです。家族だけで介護を続けると大きな負担がかかり、結果的に家族が精神的・身体的に疲弊してしまいます。
介護保険は、認知症のご本人ができる限り自立した生活を送れるよう社会全体で支え合っていく制度です。介護保険を利用することで、家族にかかる負担を大幅に減らすことが期待できます。
介護を進めていくうえで家族にとっての手助けをしてくれる介護保険。本記事では、介護保険制度の仕組みや認知症との関係を解説します。
介護保険とは何かをわかりやすく解説
介護保険は、介護が必要になった方が少ない負担で介護サービスを受けられるように社会全体で支え合うための制度です。
65歳以上の要介護や要支援の人、特定の疾患で介護が必要となった40~64歳の人がサービスを受ける際の費用の一部を給付します。
ただし、全額給付されるわけではなく1割の自己負担が必要です。前年度の所得に応じて、2割もしくは3割負担となることもあります。
介護保険は2000年4月にスタートしました。運営主体は市区町村で、私たちが納める介護保険料や国および自治体の公費で運営されています。
介護保険はいつから加入する?支払い方法は?
介護保険は満40歳に達した時点で自動的に加入し、保険料の支払いが義務付けられています。満40歳に達した時点とは、「40歳になる日の前日が属する月」を指しています。例えば、8月1日が誕生日であれば7月31日が該当し、保険料は7月分から徴収されます。
40~64歳までの被保険者の場合は、会社に勤めていれば健康保険料と一緒に給与から天引きされます。自営業の場合は、口座振替もしくは納付書での対応が必要です。
65歳以上の場合は、所得によって保険料の納付方法が変わります。年金の受給額が年間18万円以上の人は「特別徴収」で、自動的に年金から天引きされます。年間18万円以下もしくは繰り下げ受給を選択した人は「普通徴収」となり、口座振替か納付書で納付します。
保険料の支払いは義務ですので、支払いしたくないという理由で支払いを拒否することはできません。
介護保険の保険料は?
介護保険の保険料は居住している市区町村によって金額が異なります。3年に一度見直しが行われ、直近では2024年4月に改定されました。
2024年からの第1号被保険者(詳細は後述)の月額保険料の全国平均は6,225円です1。
なお、全国平均の月額保険料は介護保険制度の開始以来増え続けています(下表)。
65歳以上が支払う保険料(全国平均:月額・加重平均)
期 |
保険料 |
|
第1期 |
2,911円 |
|
第2期 |
3,293円 |
|
第3期 |
4,090円 |
|
第4期 |
4,160円 |
|
第5期 |
4,972円 |
|
第6期 |
5,514円 |
|
第7期 |
5,869円 |
|
第8期 |
6,014円 |
|
第9期 |
6,225円 |
(文献1,2をもとに作成)
第1期(2000年〜2002年)と比べると、第9期(2024年〜2026年)の保険料は3,314円負担が増えています。
第2号被保険者(詳細は後述)の月額保険料は、所得が多い人ほど高額です。また、所属している健康保険組合や加入している医療保険によって保険料率が異なります。会社勤めの人は給与明細を見れば、保険料がいくら天引きされているかが確認できます。
介護保険の被保険者は?
介護保険の被保険者(介護保険がかけられている人を指しており、いざというときに介護保険の対象者になります)は、第1号被保険者と第2号被保険者に分かれます。
それぞれ保険料の支払い義務がありますが、給付の対象となる条件は異なります。
第1号被保険者は65歳以上の人です。介護が必要な要介護状態、もしくは日常生活における支援が必要な要支援状態になった場合、要介護度に応じた給付が受けられます。
第2号被保険者は40~64歳までの人です。末期がんなど特定疾病に指定されている16疾病のいずれかであり、かつ要介護、要支援状態である場合のみ、給付の対象となります。
40~64歳で発症する初老期認知症(たとえば、若年発症アルツハイマー病)も16疾病に含まれています。なお、介護保険料の支払いができない40~64歳未満の生活保護受給者も、いわゆる「みなし2号」(第2号被保険者とみなす)として、上述の条件を満たせば介護給付を受けられます。
特定疾病に指定されている16疾病 |
|
|
1 |
がん(医師が一般に認められている医学的知見に基づき回復の見込みがない状態に至ったと判断したものに限る)※ |
|
2 |
関節リウマチ※ |
|
3 |
筋萎縮性側索硬化症 |
|
4 |
後縦靱帯骨化症 |
|
5 |
骨折を伴う骨粗鬆症 |
|
6 |
初老期における認知症 |
|
7 |
進行性核上性麻痺、大脳皮質基底核変性症及びパーキンソン病※ 【パーキンソン病関連疾患】 |
|
8 |
脊髄小脳変性症 |
|
9 |
脊柱管狭窄症 |
|
10 |
早老症 |
|
11 |
多系統萎縮症※ |
|
12 |
糖尿病性神経障害、糖尿病性腎症及び糖尿病性網膜症 |
|
13 |
脳血管疾患 |
|
14 |
閉塞性動脈硬化症 |
|
15 |
慢性閉塞性肺疾患 |
|
16 |
両側の膝関節又は股関節に著しい変形を伴う変形性関節症 |
(※印は平成18年4月に追加、見直しがなされたもの)
(文献3をもとに作成)
介護保険で利用できるサービス
介護保険で利用可能なサービスは、主に以下の通りです。
- ・居宅介護支援
・居宅サービス
・地域密着型サービス
・施設サービス
居宅介護支援
要介護認定を受けた人にケアマネジャーが行うサービスです。
ケアプラン(介護サービスを利用するための計画書)の作成や見直し、身体および生活状況の定期的なモニタリング、要介護認定の更新手続きなどを行います。
居宅サービス
要支援、要介護認定を受けた人が、自宅での生活を続けながら受けられるサービスのことです。訪問サービスや通所サービス、短期入所サービスなどが該当します。
訪問サービス
要支援、要介護認定を受けた人の自宅を介護職員や医療従事者が訪問し、さまざまなサービスを提供します。
・訪問介護
ホームヘルパーや介護福祉士が掃除や洗濯などの生活援助、食事や排泄ケアなどの身体介助を行います。
・訪問看護
看護師が自宅を訪問し、主治医の指示に基づいて診療補助や医療的ケアを行います。
・訪問入浴介護
専用の浴槽を自宅まで運び、看護師や介護職員が入浴を介助します。
・訪問リハビリテーション
理学療法士や作業療法士、言語聴覚士による身体機能の維持や回復を目的としたリハビリテーションを自宅で行います。
・居宅療養管理指導
医師や歯科医師、薬剤師、看護師、管理栄養士、保健師が自宅を訪問して療養上の管理、指導を実施します(たとえば、服薬管理が困難な人が確実に服薬をできるよう薬剤師が自宅を訪問し服薬の調整などをしてくれます。服薬支援ロボットなどの貸し出しも利用できます)。
通所サービス
通所介護と通所リハビリテーションに分かれます。要支援、要介護認定を受けた人が、自宅から施設や医療機関に通うかたちで受けるサービスです。
・通所介護(デイサービス)
住み慣れた自宅での生活を続けられるように、食事や入浴などの生活支援のほか、機能維持、向上を目的としたレクリエーションなどを行います。
・通所リハビリテーション(デイケア)
介護老人保健施設や医療機関で、食事や入浴などの生活支援のほか、生活機能の維持、回復を目的とした専門職によるリハビリテーションなどを行います。
短期入所サービス
家族の介護負担軽減などを目的に、自宅療養中の高齢者が短期間施設に宿泊し、食事や入浴、リハビリテーションなどの支援を受けるサービスです。ショートステイとも呼ばれます。
地域密着型サービス
認知症高齢者や要介護高齢者が、できる限り住み慣れた地域での生活を続けられるように、市町村が指定した事業者が提供する10種類のサービスです。
小規模な施設や滞在時間を短くして回数を多くした訪問サービス、認知症ケアに特化したサービスなど、利用者の多様なニーズに応えるサービスがそろっています。
市町村が実施主体であることから、地域密着型サービスを受けるには、原則として同一市町村に住民票があり、居住していなければなりません。
主なサービスの内容は以下の通りです。
・定期巡回・随時対応型訪問介護看護
訪問介護と訪問看護が連携し、ホームヘルパーや看護師が定期的に自宅を訪問するほか、急な体調不良などがあったときの緊急の連絡にも24時間体制で対応します。
・夜間対応型訪問介護
夜間(22時~翌朝6時)必要に応じて訪問介護するサービスです。1回につき約30分の介護サービスを提供します。定期巡回・随時対応型訪問介護看護が夜間対応型訪問介護も行っている場合もあります。
・認知症対応型通所介護
認知症と診断された高齢者を対象とするデイサービスです。認知症ケアに精通したスタッフによる食事や入浴、排泄などの介護のほか、機能訓練などを行います。
・療養通所介護
医療と介護の両方のサービスを受けられるサービスで、要介護1以上の方が利用可能です。末期がんの方、難病の方、栄養剤の注入が必要な方などを受け入れています。
・認知症対応型共同生活介護(グループホーム)
認知症のご本人たちが少人数で共同生活を送るための入居施設です。認知症に精通したスタッフのサポートを受けながら、家庭的な雰囲気の中でできる限り自立した生活をめざします。
・小規模多機能型居宅介護
1つの事業所と契約するだけで「デイサービス」「ショートステイ(短期宿泊)」「訪問介護」を受けられます。環境やスタッフの変化に戸惑いやすい認知症の方向きのサービスといえます。
・看護小規模多機能型居宅介護
小規模多機能型居宅介護に「訪問看護」のサービスが追加されたものです。看護師が配置されているため、医療的ケアが必要な高齢者でも利用できます。
・地域密着型通所介護
18人以下の小規模型デイサービスです。一般的なデイサービスのように食事や入浴、機能訓練、レクリエーションなどが行われますが、少人数制のため1人ひとりに目が行き届くサービスがしやすい特徴があります。
・地域密着型特定施設入居者生活介護
定員30人未満の特定施設に指定された有料の介護施設で、生活支援や介護サービスなどを提供します。対象は、要介護1以上の方です。要支援1・2の方は利用できません4。
・地域密着型介護老人福祉施設入所者生活介護
定員30人未満の介護老人福祉施設(特別養護老人ホーム)において、入浴や排泄、機能訓練などのサービスを提供します。要支援1・2の方は利用できず、新たに入所する要介護1・2の方もやむを得ない理由がある場合以外は利用できません5。
施設サービス
施設サービスは、特別養護老人ホームや介護老人保健施設、介護療養型医療施設、介護医療院に入居、入院している要介護状態の高齢者に提供されるサービスのことです。各施設の利用条件やサービスの内容は次のとおりです。
・介護老人福祉施設(特別養護老人ホーム)
「特養」と呼ばれる施設で、常に介護を必要とし、自宅での生活が難しい要介護3以上の高齢者を対象とします(原則として要介護3以上で入所の申し込みができます)。
食事、入浴、排泄など日常生活全般の介護を行います。民間の老人ホームと比べ費用が安く、長期入所が可能なため、入所待ちが生じることも少なくありません。
・介護老人保健施設(老健)
一般的に「老健」と呼ばれ、要介護1以上の高齢者が入所できます。日常生活全般の介護から、医療的ケア、機能回復を目的とした専門職によるリハビリテーションが提供されます。ただし原則として長期入所はできず、3~6カ月で退所となることがほとんどです。
・介護医療院
介護療養型医療施設に代わる施設として2018年4月に創設されました。長期の医療的ケアが可能なⅠ型と機能訓練や日常生活支援に重きを置いたⅡ型があります。
重篤な身体疾患があるなど常時医療的ケアを必要とする場合はⅠ型、心身の状態が比較的安定している高齢者はⅡ型の利用となります。
介護保険サービスの自己負担
介護保険サービスを利用したときの給付は、要介護度に応じて区分支給限度額という上限額が定められていて、その範囲内であれば1~3割の負担でサービスを受けることができます。
上限を超えた場合、超えた分は全額自己負担です。
ケアマネジャーは、基本的に区分支給限度額の範囲内に収まるようにケアプランを立案します。
区分支給限度額と自己負担額
(2025年1月時点)
|
区分
|
支給限度額(円)
|
自己負担額(円) |
||
|---|---|---|---|---|
|
1割負担 |
2割負担 |
3割負担 |
||
|
要支援1 |
50,320 |
5,032 |
10,064 |
15,096 |
|
要支援2 |
105,310 |
10,531 |
21,062 |
31,593 |
|
要介護1 |
167,650 |
16,765 |
33,530 |
50,295 |
|
要介護2 |
197,050 |
19,705 |
39,410 |
59,115 |
|
要介護3 |
270,480 |
27,048 |
54,096 |
81,144 |
|
要介護4 |
309,380 |
30,938 |
61,876 |
92,814 |
|
要介護5 |
362,170 |
36,218 |
72,434 |
108,651 |
(文献6をもとに作成)
所得と自己負担割合(例:東京都北区)
所得区分 |
自己負担割合 |
|---|---|
|
次の①②の両方を満たす方 ②本人を含めた同一世帯の65歳以上の方の年金収入※2+「その他の合計所得金額」※3が |
3割 |
|
次の①②の両方を満たす方で3割負担とならない方 ②本人を含めた同一世帯の65歳以上の方の年金収入+「その他の合計所得金額」が |
2割 |
|
2割負担、3割負担の対象とならない方 |
1割 |
(文献7をもとに作成)
※1 合計所得金額とは、収入金額から必要経費に相当する金額(収入の種類により計算方法が異なります)を控除した金額のことで、扶養控除や医療費控除などの所得控除をする前の金額です。なお、分離譲渡所得に係る特別控除がある場合は、合計所得金額から特別控除額を控除した額を用います。
※2 年金収入には非課税年金(障害年金・遺族年金)は含まれません。
※3 その他の合計所得金額とは、合計所得金額から、年金収入に係る雑所得を除いた金額です。合計所得金額に給与所得を含む場合、給与所得(給与所得と年金収入に係る雑所得がある方の所得金額調整控除が行われている場合は、その控除前の額)から10万円を控除した金額です。
介護保険と要介護認定
要介護認定は、日常生活の中でどの程度の介護、介助が必要かを客観的に判断するものです。
介護の必要度に応じて、要支援1~2、要介護1~5の7段階(自立を含めると8段階)に区分されます。
あくまで介護の必要度を表したものなので、病気の重症度とは一致しないこともあります。たとえばステージ4のがんであっても、自立した生活が可能であれば要介護度は高くなりません。
要介護度別(要支援含む)の状態の目安
介護度で最も軽いのが要支援1、最も重いのが要介護5です。
要支援と要介護の大まかな違いは、身の回りの多くことを自分でできるかどうかです。要支援は誰かの支援があれば自立した生活を続けられますが、要介護になると日常生活の全般で介護や介助が必要になります。
・要支援1、2
日常生活上の基本的動作については、ほぼ自分で行うことが可能であるが、日常生活動作※1の介助や現在の状態の防止により要介護状態となることの予防に資するよう手段的日常生活動作※2について何らかの支援を要する状態
・要介護1
要支援状態から、手段的日常生活動作を行う能力がさらに低下し、部分的な介護が必要となる状態
・要介護2
要介護1の状態に加え、日常生活動作についても部分的な介護が必要となる状態
・要介護3
要介護2の状態と比較して、日常生活動作及び手段的日常生活動作の両方の観点からも著しく低下し、ほぼ全面的な介護が必要となる状態
・要介護4
要介護3の状態に加え、さらに動作能力が低下し、介護なしには日常生活を営むことが困難となる状態
・要介護5
要介護4の状態よりさらに動作能力が低下しており、介護なしには日常生活を営むことがほぼ不可能な状態
※1 日常生活動作:食事や着替え、整容(身だしなみ)、排泄、入浴など身の回りの基本的な動作
※2 手段的日常生活動作:買い物や洗濯、掃除、金銭や薬の管理、乗り物の使用などより複雑な動作
(文献8をもとに作成)
要支援と要介護では受けられるサービスが異なります。
要支援では生活機能の維持や改善を目的とした「介護予防サービス」を、要介護では自立した生活の支援を目的とした「介護サービス」を利用することになります。
認知症と要介護度の関係
認知症がある場合の要介護度は、日常生活動作の状態だけで判定することはできません。
たとえばアルツハイマー病の場合、身体の状況は比較的良好であっても、ひとり歩きなどの行動・心理症状(BPSDと呼ばれることもあります)が生じることがあるからです。
認知症がある場合は認知症でない方に比べて介護の負担が大きく、要介護度が高くなる傾向があります。
認知症の方の要介護度判定の手順
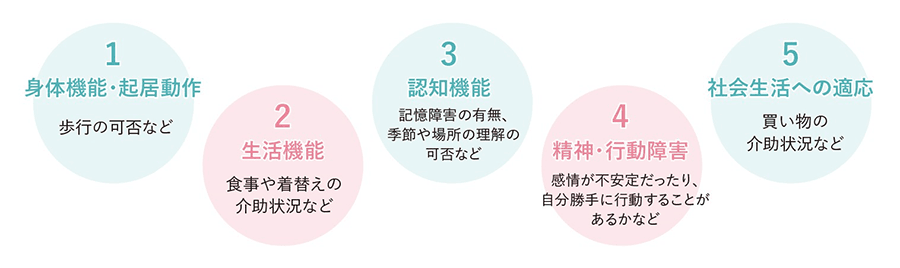
① 聞き取り調査で「心身の状況」を確認
要介護認定の聞き取り調査では、「心身の状況」を細かく確認します。心身の状況とは、下図にもある「身体機能・起居動作」「生活機能」「認知機能」「精神・行動障害」「社会生活への適応」を指します。
(文献9をもとに作成)
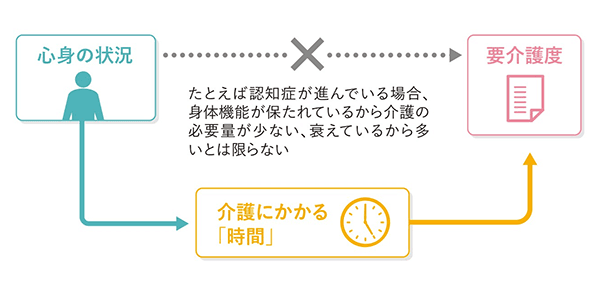
②介護に必要な「時間」に置き換えて「要介護度」を判定
(文献10をもとに作成)
◾️要介護認定等基準時間※
入浴・排泄・食事等の「直接生活介助」、洗濯・掃除等の「間接生活介助」など、5つの分野ごとに推計された時間の合計が用いられます。
要介護認定等基準時間は、あくまでも介護の必要量を表す「ものさし」であり、直接、訪問介護・訪問看護など在宅で受けられる介護サービスの合計時間と連動するわけではありません。
認知症になると介護時間が増えると判断される
聞き取り調査で、認知症に伴う「認知機能の低下」や「行動・心理症状」が一定以上あると認められた場合には、コンピュータ判定で自動的に「要介護認定等基準時間」が長く計算されます。
また、運動能力が低下していない認知症のある高齢者に関しては、算定結果にさらに時間が加算されるしくみです。
このように、認知症のご本人は介護がより必要であると評価されるように配慮されています。
しかし、体が元気なだけに、介護負担が大きいにもかかわらず、本来よりも低く介護度が認定されてしまうこともあります。
要介護度に疑問を感じた場合は、区分変更の申請も可能ですので、市区町村の介護保険関連の担当課に相談してみましょう。
区分変更については、こちらの記事も参考にしてください。
気になることはソーシャルワーカーや市区町村の窓口に相談をしましょう
親や配偶者が認知症と診断されると、その先の介護について想像し、これまでに感じたことのないような大きな不安を抱える方がほとんどです。
しかし、現在は介護の大きな負担を社会全体で分かち合う介護保険という仕組みがあります。介護保険で受けられるサービスを上手に利用することで、認知症のご本人が自立した生活を続けたり、家族の介護負担を大きく減らしたりすることもできるのです。
まずは制度の仕組みや介護サービスの内容を頭に入れるところからはじめ、気になることがあれば医療機関のソーシャルワーカーや市区町村の担当窓口に相談してみましょう。