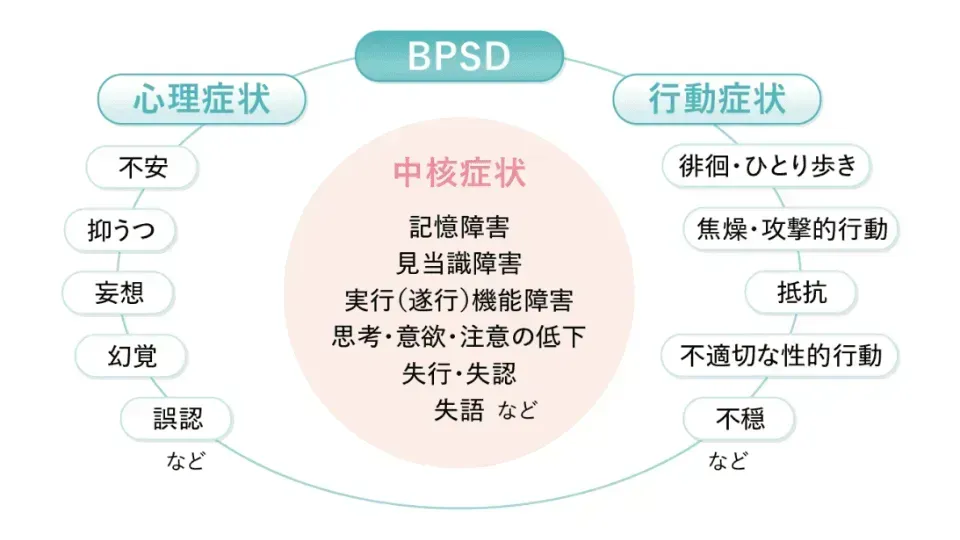
BPSDはBehavioral and psychological symptoms of dementiaの略称で、認知症の人にみられる複数の行動および心理症状をひとくくりにした概念です。認知症の中核的な認知機能障害のことを「中核症状」と呼びますが、BPSDはこの中核症状を基盤に発生する症状と考えられています。BPSDは本人を苦しめることがあり、そして周囲のひとが驚き、困惑することの多い症状です。BPSDが激しくなると本人の生活の質(QOL)は著しく低下しますし、周囲の人がBPSDを理解していないと、大きな負担感を抱くことにもなります。早期段階からBPSDに関して適切に気づき、そして予防や早めの対応・工夫をおこなうことが重要です。BPSDの症状や成り立ち、対応のポイントについて解説します。
中核症状とBPSD(認知症の行動・心理症状)
認知症の症状は複雑で多岐にわたります。複雑な症状の整理方法のひとつとして、記憶障害などの認知機能を「認知症の中心的な症状=中核症状」と考え、関連する行動面・心理面の症状を「BPSD」と大別する考え方があります。BPSDは周囲と関わりのなかで生じることが多いです。BPSDの種類はさまざまで、その分類も専門領域でいくつかのものが知られます。代表的なものとしては行動症状にはひとり歩き、攻撃的行動、抵抗、不適切な性的行動、弄便や睡眠障害などがあります。そして心理症状には不安、抑うつ、妄想、幻覚などがあります。
中核症状とBPSD
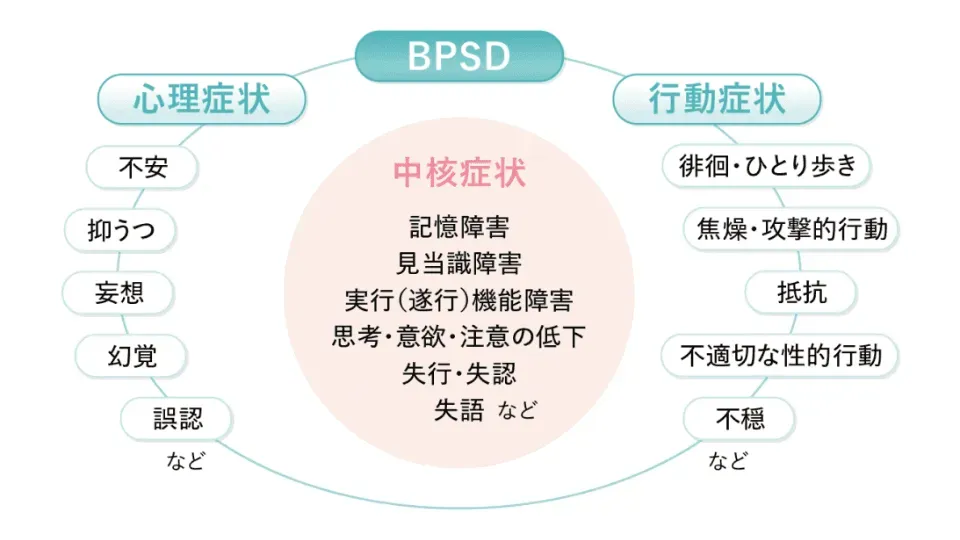
日本認知症学会編.認知症テキストブック, 中外医学社, p.64-80を元に作成
BPSDを引き起こす要因
「認知機能障害のある状態」とは、周囲や自分自身の情報を正しくうけとめて処理をする脳の働きが不安定になっている状態です。その状態では環境変化への順応により長い時間が必要となりますし、心や体に起こる変化についての適応力も低下します。BPSDに含まれる行動面・心理面の症状はこうした変化への順応・適応の難しさを反映した症状であると考えられています。身体的要因や環境的要因、心理的要因などの例を以下に示します1。
- 身体的要因
認知症とは別の身体疾患などによる痛みや不快感、脳の機能障害、薬の副作用など - 環境的要因
周囲の不適切な対応、人間関係の悩み、生活環境の変化、社会からの孤立など - 心理的要因
将来に対する不安や焦り、日常生活におけるストレスなど
たとえば、記憶障害や失行などの中核症状のため、認知症のひとが「自分は以前のようにちゃんとできないな」ともどかしさや苛立ちを感じているとします。ここで周囲のひとが失敗や間違いをとがめる、叱りつけるといった対応をしてしまうと、どんなことが起こるでしょう。本人はやり場のない思いに駆られて、不安や怒りが噴出することになります。それは客観的には「BPSD」と捉えられることになります。ここで大切なのは、周囲のひとはBPSDという「ラベル貼り」に終始せず、BPSDと捉えられる現象をよく観察して、本人の体験している世界をよりいっそう理解する手がかりにしていく姿勢を持つことです。
BPSDに気が付くことは、「どうしてこのような心理状態や行動に至ったのだろう、なにかサポートができないだろうか」という具体的工夫へのスタート地点に立つ、ということなのです。BPSDへの理解が深まれば事態の悪化を防ぐことに繋がりますし、ひとつのBPSDへの対応がうまくゆくと波及して他のBPSDも生じにくくなる、という好循環が生まれてきます。
BPSDの例、対応のポイント
BPSDの例や対応について個別に解説します。
不安・抑うつ
認知症のひとは自分の言動のつじつまが合わないことに気づいたり、当たり前のようにしていたことがうまくできずに自信を失うなどして、将来に対する不安感が募ります。不安が高まると、気分がふさぎこんでしまう抑うつの状態に陥ることもあります。
「不安」はほかのBPSDの原因や誘因にもなりえる、見逃せない頻度の高い症状です2。不安を抑えきれないと何度も同じ質問をしてしまうことがあります。このときに周囲の人が本人の気持ちをしっかりと受け止めて、本人が安心できるような声掛けや態度を示すことができると、不安は軽減して、「抑うつ」など別のBPSDに繋がる事態を防ぐことが期待できます3)。
妄想
「妄想」とは、①事実ではないことがらを本人が事実と確信していること、そして②その確信が周囲からの訂正を容易には受けつけない状態であるという特徴を持った思考のことを指します。本人は思考内容に矛盾があることには気づいていません。
アルツハイマー型認知症でよくみられるのが「物盗られ妄想(盗害妄想)」です。この妄想はたとえば財布や印鑑など本人の大切なものをどこに置いたか忘れてしまい、その後、身近な家族や周囲の人に「盗まれた」という考えが生じ、やがてそれを確信する、というものです。物盗られ妄想は家族や介護スタッフなど、身近な周囲の人が「犯人」とみなされることがよくあります。妄想の対象となる人物は通常それほど大勢にはならず、「同居する義理の娘」や「特定のケアスタッフ」などに限定されることが多いです。背景には記銘力低下、人間関係への不安などがあるといわれます3。
妄想の対象となった人は、本人から「盗んだ犯人」扱いをされても、やみくもに反論することは避けたほうがよいでしょう。そしてなるべく妄想の対象にはなっていない他者を間に入れて、「どこにいったんだろう」「一緒に探そう」など、本人が募らせている不安や疑念を和らげる声掛けをしながら、「失われた大切なもの」を一緒に探す時間をとりましょう。残念ながら本人の疑念そのものは簡単には消えませんが、タンスの奥などから探しているものが出てきた場合、妄想に伴う不安や興奮は軽減します。また、日ごろから本人の心細さや不安、孤独感の解消につながるような関わり(例:本人の話を聞く機会を定期的に設けるなど)を心がけるとよいでしょう。
幻覚
知覚の対象が実際には無いにもかかわらず、本人に知覚されるものを「幻覚」といいます。知覚は五感を通じて感じ取られるものですから、実際はそこに無いはずのものが見える「幻視」、実際には音・声がしていないのに音・声が聞こえる「幻聴」などが含まれます。
幻視はレビー小体型認知症の初期からみられる症状の1つです。子どもや動物などが見えることが多く、死んだはずの配偶者や親せきが見えることもあります。色はカラーのこともあれば白黒のこともあります。視覚対象はじっと動かないわけではなく動きを伴うこともよくあります。はっきりとは姿形を捉えられないけれども、さっと目の前を過ぎ去る何者かが見える「過ぎ去り幻覚」と呼ばれる症状もあります。また、幻視に加えて「壁のシミが人の顔にみえる」、「電気スタンドのコードがヘビに見える」など、実在する物をほかの物と見まがう「錯視」も伴うケースが多いです。アルツハイマー型認知症でも幻視や幻聴はみられますが、レビー小体型認知症に比べて頻度は少ないと言われています4。
幻視への対応の留意点は、「周囲の人には見えていなくても、本人にはありありと見えているのだ」という本人の主観的な体験について推察する姿勢を持つことです。妄想の場合と同様に、幻覚に関する発言内容そのものには否定も肯定もしない態度で接することが大原則です。「気味が悪いものが見えるのですね」「では向こうの部屋に移動しましょうか」など、幻覚(この場合幻視)に伴って生じている本人の感情に添うような声掛けや、幻覚対象からしばし離れる提案をするなどの工夫があります。対象から離れるばかりではなく、本人が幻視として認識している場所に行き、それを手で振りはらうなどの対処をすると、幻視が「ぱっと消えた」と本人が知覚することも多いです。
ひとり歩き
認知症の人が長く戸外を歩き、そしてその行動の意味が周囲の人ににわかには理解できないとき、この行動はただの「散歩」ではなく「ひとり歩き」という症状であると解釈されます。「あてもなくさまよっているのだろう」と思われがちですが、必ずしもそうとはいえません。自宅や施設に居心地の悪さを感じたり、時空を超えて子どものころ住んでいた生家に行こうとしたり、買い物に出たものの自分のいる場所がわからなくなってしまっているなど、ひとり歩きの背景にはその都度さまざまな理由があります。ひとり歩きをしているときに本人は焦っていたり、追いつめられた気持ちのことが少なくありません5。
自宅に戻る前に、まず本人の話をしっかりと聞き、本人が安心感を得られるよう努めましょう。ひとり歩きが頻繁に起こる場合は、安否確認がしやすくなるよう、洋服や靴などに名前や連絡先を付しておいたり、居場所がリアルタイムで把握できるようGPS機器を利用する方法も良いでしょう。
焦燥・攻撃的行動
認知症の人は、前と同じように物事をこなせないことについてもどかしさや苛立ちをおぼえ、日々の生活や介護に対してストレスを感じていることが少なくありません。こうした不満を言葉でうまく説明できない、あるいは伝えられないままでいると、気持ちのやり場はさらに無くなり焦燥感が募るほか、攻撃的行動(叩く、蹴るといった暴力的な行動や大声で叫ぶ、ののしるなどの行動)が現れることがあります。
アルツハイマー型認知症では、状況の認識が難しくなる時期に入浴や排泄介助や身体の接触をともなうケアをきっかけに攻撃的行動が出ることが多いとされています3。なお前頭側頭型認知症では、比較的早期の段階で「暴力」や「暴言」がみられるという調査もあるのですが、これは自分自身に対する内省や理性的行動をとろうとするセルフモニタリング機能の低下に伴う「脱抑制」と呼ばれる種類の行動であり、攻撃的行動とは少し異なる症状です。
対応として大切なのは、本人の攻撃的行動につながる契機となった事前のやり取りがなかったかどうか、周囲の人がコミュニケーションの仕方を振り返ることがまず必要です。そして本人が冷静に戻った頃に対話をもち、攻撃的行動の背景にあった気持ちを把握する努力をします。そのうえで不満を解消するような関わりを検討し、実践してみましょう。また、攻撃的行動がみられる前段階で、表情やしぐさ、振る舞いにその予兆が表れることがあります。そうした予兆を見逃さないことも大切です。
弄便
「弄便」は、「便をもてあそぶ」という意味の単語ですが、実際にはもてあそんでいるわけではなく、「これは自分の排泄した大便だ」という認識をはっきり持つことが難しい病状のときにみられる行動です。体や身の回りの物品、壁などに塗る行為があわせてみられることもあります。
行動の背景にはおむつの中に本人が感じた違和感や不快感がこうした行動を生じさせるのではないかと考えられています。弄便を見つけたときは、「おむつ、気持ち悪かったですね」「手に何かついていますね」と皮膚感覚や触覚に寄り添うような言葉を用いて話し掛け、バスルームなどに誘導して汚れを落とす対応をしましょう。排便のタイミングを把握してその都度トイレに誘導する、こまめにおむつを交換するなど、便による違和感を極力減らす予防的対応も有効です。
拒否
入浴や着替え、トイレなどの介護上の関わりを極端に嫌い、拒否する言動・行動が目立つことがあります。本人が「関わる周囲の人を困らせよう」という意図から「拒否」をすることはほとんどありません。提案された内容とは別のことをしたかったタイミングだから、ということもありますし、服を脱ぐことに対する羞恥心に由来することもあります。あるいは何が行われるのか理解できない、という混乱や恐怖感から拒否が生じることもあります。いずれにしても本人が不快に感じる関わりを周囲が行ったときに出る反応的行動です。
このような場合は、まず無理強いをしないことが大原則です。そしてなぜその関わりを本人が嫌だと感じたのか、推察しましょう。手がかりを得るため、少し間を置いてから本人にその理由を尋ねてみるのも一案です。けれども、そこで理路整然と拒否の理由を述べる人は多くありません。質問に対して何かを指差すジェスチャーをしたり、短く単語を発したり、目線だったり、そういった本人が示す小さな手掛かりをヒントにして、「いったいどういうことについて混乱・恐怖感がでたのだろう」と関わる周囲の人が想像力を働かせることが大切です。理由を想像できれば、今度は工夫する余地が見えてきます。「体を清潔に保つためにお風呂に入ろう」など、なぜその関わりが今必要なのかを論理的に伝えるのは一見すると正しい関わりかたのようですが、本人にとっては必ずしもそう受け止められるものではない場合があります。有り体の理屈には頼らず、本人のタイミングや本人に見えている・感じられている世界について想像力を働かせることが、拒否的言動・行動の軽減につながるようです。
帰宅願望
「帰宅願望」と呼ばれる症状は周囲の認識が曖昧になりやすい夕暮れ時によく生じます。日没時間帯前後に不安が高まる「夕暮れ症候群」の症状の一部ともいえます。認知機能に関わる神経伝達物質の変動が関係しているとも言われています。自宅に居るにもかかわらず「家に帰りたい」と本人が言うため、同居している家族はなんとも言いようがなく、すっかり困ってしまう例もあります。
実際に家から出て行ってしまうこともあり、目が離せない状況になることがあります。このような行動が起こる背景には、上記のような脳の働きの関連のほか、現実の生活で生き生きとした時間を過ごせていないこと(現在に現実感を持てていないこと)、相対的に過去の生活空間が心のなかでクローズアップされることなど、心の動きが関係しているのではないか、と指摘されています。「家に帰らなくては」という本人の思いの奥底にある心理を想像しながら、具体的な対応方法としては30分ほど一緒に近所を歩いてみることや、可能であれば公共交通機関を使って一緒に1時間程度外出をすることなど、空間を実際に変えながら本人の様子を観察することが挙げられます。あるタイミングで本人の目の色が普段の様子に戻ったり、外出に伴う疲労の様子がみられますから、そこを見逃さずに「一緒に帰りましょう」と声を掛けると、事態が収束することがあります。
異食
食べ物ではないものを口の中に入れて食べようとする行為を「異食」といいます。前頭側頭型認知症でみられることが多い症状です6。これは食べ物である・ないという適切な判断・内省がつかないことが主な要因と考えられますが、不安やストレスが関係しているという指摘もあります。
異食がみられるときは、口に入れると危険なものは本人の座席の定位置の近い範囲には置かないという対応や、食べ物の置き場所を決める、空腹感や口寂しさを感じないように1回あたりの食事量を少な目にして食事回数を増やすといった策が有効なことがあります。
睡眠障害
加齢により生理的に睡眠の質・量は変化していきます。一晩のうちで深い睡眠が少なく、夜中に目が覚めやすくなります。加齢現象に加えて認知症、とくにアルツハイマー型認知症やレビー小体型認知症が生じると体内時計をつかさどる脳部位の変性が起こり、睡眠に関連した神経伝達バランスが崩れます7。これらを背景に「不眠」や「過眠」、睡眠・覚醒リズム障害による「昼夜逆転」などのさまざまな睡眠障害が生じやすくなります7。
このような睡眠の問題に対しては、生活や睡眠のリズムを整えたり、眠りやすくするための工夫をするとよいでしょう。これを睡眠衛生と呼びます。具体的な例は①日中に日光浴をする②軽めの有酸素運動を行う③長い昼寝を取らないようにする④就寝前にお決まりの行動をお決まりの手順で行う習慣をつける(これをベッドタイムルーチンと呼びます)などの工夫です。認知症の睡眠障害については、睡眠環境の改善(例:夜間の騒音や光を減らす)も有効とされています7。
また、上記のほかに、睡眠時随伴症とよばれる睡眠に伴って生じる行動面の障害もあります。代表的な例として「レム期睡眠行動異常症」があります。これはレビー小体型認知症(発症前に起こることもあります)に多くみられる症状です。
ヒトの睡眠には「ノンレム睡眠」と「レム睡眠」がありますが、レム睡眠期に夢を見ていることが分かっています。健康な睡眠状態ならば、夢をみているレム睡眠期には顔や手足の筋肉が必要以上に動かぬよう、不必要な筋活動を抑制するブレーキ作用的な神経回路がしっかり働きます。しかし「レム期睡眠行動異常症」ではこの抑制が十分働かず、夢の最中の行動をそのまま行動化し、激しい体動や大声の寝言が生じます。症状が強い例では、叫び声を挙げたり、ベッドから起きだして歩き回ることのほか、一緒に寝ている配偶者の顔や壁を殴るなどの危険な行動が生じることがあります3。症状は適切な薬物療法で改善することも期待できますから、医師に相談をしてください。
BPSDがもたらす影響
BPSDが生じると、その程度にもよりますが、本人の生活の質は低下します。攻撃的行動や拒否など激しくなると、周囲の人の負担も増大します。BPSDの症状が悪化すると入院や施設利用などの必要性が生じ、医療費や介護利用の費用がかかります。経済的な負担が増します。
認知症を治癒することは現在の医学ではまだ困難で、中核症状を治すことはとくに難しいです。けれどもBPSDの症状は対応・ケアの工夫、適切な薬物療法によってかなりの程度軽減することが可能です。逆に不適切な対応があるとBPSDはますます悪化し、別のBPSDまで引き起こすこともあります。早期発見、早期対応が大切です。
まとめ
BPSDの例や対応について紹介しました。BPSDを予防し、悪化を防ぐために、以下のチェックポイントも参考にしつつ、認知症の人とともに歩むことが大切です。観察によってBPSDという症状が見いだせたら、その観察結果をもとに「ケアに活かす工夫にどうつなげるだろうか」ということを常に意識するとよいでしょう。観察から得られた結論が単なる「レッテル貼り」に終わってしまうことのないよう、留意しましょう。
- 身体の状態に変化はないか
- 介護のあり方や生活の環境は適切か
- 間違った言動であっても決して否定しない
- 言動の背景にある本人の思いを理解するよう努める
- 本人の思いと自尊心を尊重して対応する
- デイサービスやショートステイを利用するなど介護者の負担軽減を図る
(参考文献)
1,日本神経学会 監修:認知症疾患診療ガイドライン2017. 医学書院. P.23, 2017
(https://www.neurology-jp.org/guidelinem/degl/degl_2017_02.pdf 最終閲覧日:2022年11月11日)
2,日本神経学会 監修:認知症疾患診療ガイドライン2017. 医学書院. P.71, 2017
(https://www.neurology-jp.org/guidelinem/degl/degl_2017_03.pdf 最終閲覧日:2022年11月11日)
3,高橋智.: 日本老年医学会雑誌. 2011; 48:195-204
(https://www.jpn-geriat-soc.or.jp/publications/other/pdf/review_geriatrics_48_3_195.pdf 最終閲覧日:2022年11月11日)
4,認知症テキストブック, 日本認知症学会編, 中外医学社,P.73, 2008
5,日本神経学会 監修:認知症疾患診療ガイドライン2017. 医学書院. P.83, 2017
(https://www.neurology-jp.org/guidelinem/degl/degl_2017_03.pdf 最終閲覧日:2022年11月11日)
6,日本神経学会 監修:認知症疾患診療ガイドライン2017. 医学書院. P.24, 2017
(https://www.neurology-jp.org/guidelinem/degl/degl_2017_02.pdf 最終閲覧日:2022年11月11日)
7,日本神経学会 監修:認知症疾患診療ガイドライン2017. 医学書院. P.86, 2017
(https://www.neurology-jp.org/guidelinem/degl/degl_2017_03.pdf 最終閲覧日:2022年11月11日)